「訪問看護療養費の加算を算定するための要件は?」
「医療保険の訪問看護加算の料金は?」
「加算を早見表で把握したい!」
訪問看護ステーションの管理者にとって重要なカギとなる、医療保険による訪問看護の加算制度。
質の高いサービスを提供し、加算を適切に算定することは、利用者の満足度向上と事業所の収益アップにつながります。
しかし、加算は種類が多く、算定要件も複雑で、なかなか頭に入ってこないと感じている方は多いのではないでしょうか?
この記事では、以下の内容をわかりやすく解説します。
| ・令和6年の診療報酬改定に対応した医療保険の訪問看護加算 ・加算の算定要件 ・利用料金のめやす ・介護保険の加算制度との違い ・よく使う加算5選 ・届出や記録が必要な加算 |
加算一覧表も掲載しているので、ぜひお役立てください。
\ 今すぐ加算一覧を確認したい方はコチラ!! /
管理者必見!医療保険の訪問看護加算を理解するメリット3つ
訪問看護における医療保険の加算制度は、訪問看護基本療養費と訪問看護管理療養費に上乗せして算定できる加算を指します。
加算には、利用者の状態や提供するサービス内容、事業所の体制に応じて、様々な種類があります。
管理者が加算制度を理解し適切に算定することで、訪問看護ステーションには以下のようなメリットがあります。
利用者のニーズに合ったサービス提供が可能に
加算制度を活用することで、医療依存度の高い利用者に対して、より質の高いケアを提供できます。
例えば緊急時や夜間・早朝などの対応も可能となり、利用者が安心して在宅療養を継続できるようサポートが可能です。また、重症者や特別な管理が必要な利用者に対して、専門的な知識と技術を持った看護師が適切なケアを提供できるでしょう。
また、医療ニーズの高い利用者のニーズへの対応が評価されることで、地域の医療機関やケアマネージャーからの信頼につながります。新規依頼の獲得といったよい循環がうまれます。
事業所の収益アップ、経営の安定化につながる
加算を適切に算定することで、訪問看護ステーションの向上させることができます。
事業所の経営基盤強化や安定運営、スタッフの処遇改善、設備投資などに活用でき、持続可能な経営につながります。
スタッフのモチベーション向上と質の高いケアの提供
加算制度を活用した質の高いサービスを提供することで、スタッフの達成感ややりがいを高めることができます。また、加算の算定に必要な研修や勉強会を通じて、スタッフのスキルアップも図れます。
2024年の診療報酬改定では、看護師の負担軽減に向けた緊急時加算の見直しも行われました。こうした動きも踏まえた処遇改善や働きやすい環境づくりにより、スタッフのモチベーションの維持・向上、離職防止、人材確保にもつながるでしょう。
医療保険による訪問看護の加算制度の報酬のしくみと金額

訪問看護療養費と加算の計算方法
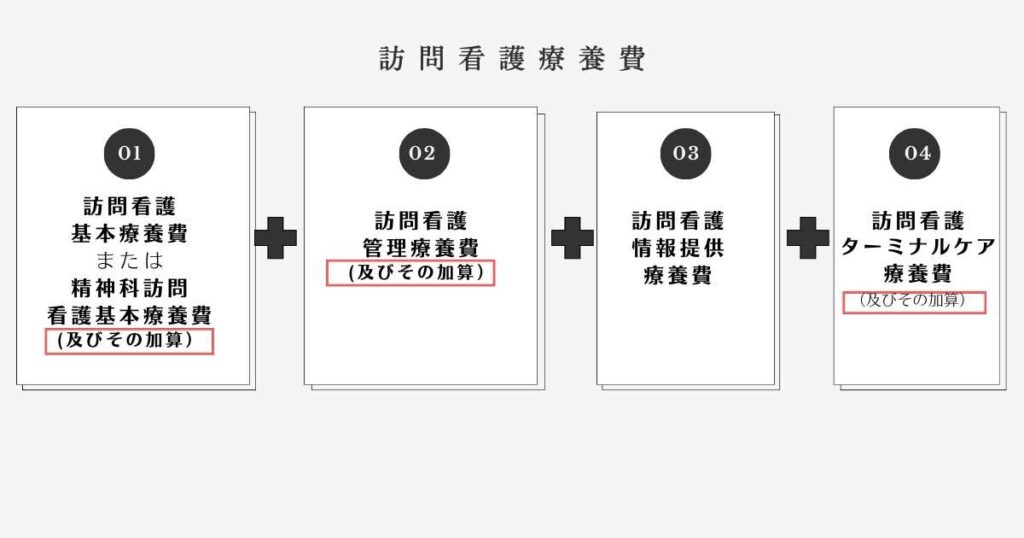
医療保険による訪問看護の診療報酬は、上の図のとおり4種類の療養費と加算で構成されています。
加算の算定には回数制限 があり、訪問看護基本療養費・管理療養費と同じく1日につき算定できるものと、月1回あるいは2回算定できるものがあります。
≫【医療保険の報酬の仕組み】について詳しくはこちら:訪問看護で医療保険が使える条件は?
訪問看護療養費の算定は、原則、1人の利用者に対して、同一月1カ所の訪問看護ステーション
に限られます。
ただし、複数の訪問看護ステーションが算定できる場合があります。その場合の加算には、1カ所の訪問看護ステーションしか算定できないものと、複数のステーションが算定できるものがあります(下の一覧表右端に記載)。
≫関連記事:複数の訪問看護ステーションを利用できる場合|特別指示書の医療保険での役割を解説
医療保険による訪問看護の加算一覧
以下は、医療保険による訪問看護加算の一覧です。
訪問看護基本療養費の加算は7種類、訪問看護管理療養費の加算は11種類、その他の療養費の加算が1種類あります。
| 加算項目 | 制限 | 加算金額 | 算定できる ステーション | ||
| 訪問看護基本療養費の加算 | |||||
| 緊急訪問看護加算 | 1日につき (1回に限り) | 月14日目まで | 2,650円 | 複 | |
| 月15日目以降NEW | 2,000円 | ||||
| 難病等複数回訪問加算 | 1日に2回の場合 | (1)同一建物内1人又は2人 | 4,500円 | 複 | |
| (2)同一建物内3人以上 | 4,000円 | ||||
| 1日に3回の場合 | (1)同一建物内1人又は2人 | 8,000円 | |||
| (2)同一建物内3人以上 | 7,200円 | ||||
| 長時間訪問看護加算 | 90分を超える場合 | 5,200円 | 1 *1 | ||
| 乳幼児加算(6歳未満) | 1日につき (1回に限り) | 別に厚生労働大臣が定める者に該当する場合NEW | 1,800円 | 複 | |
| 上記以外の場合NEW | 1,300円 | ||||
| 複数名訪問看護加算 (1人以上の看護職員と同行) | イ看護師等と訪問(週1回) | (1)同一建物内1人又は2人 | 4,500円 | 1 *1 | |
| (2)同一建物内3人以上 | 4,000円 | ||||
| ロ准看護師と訪問(週1回) | (1)同一建物内1人又は2人 | 3,800円 | |||
| (2)同一建物内3人以上 | 3,400円 | ||||
| ハその他職員(看護師等又は看護補 助者)と訪問(週3回) | (1) 同一建物内1人又は2人 | 3,000円 | 複 | ||
| (2)同一建物内3人以上 | 2,700円 | ||||
| 二その他職員(看 護師等又は看護補 助者)と訪問(厚生労働大臣が定めた疾病等別表七、八と特別看護指示書期間は制限なし) | (1)1日に1回 の場合 | ①同一建物内1人又は2人 | 3,000円 | ||
| ②同一建物内3人以上 | 2,700円 | ||||
| 3(2)1日に2回 の場合 | ①同一建物内1人又は2人 | 6,000円 | |||
| ②同一建物内3人以上 | 5,400円 | ||||
| (3)1日に3回以上の場合 | ①同一建物内1人又は2人 | 10,000円 | |||
| ②同一建物内3人以上 | 9,000円 | ||||
| 夜間・早朝訪問看護加算 または 深夜訪問看護加算 | 夜間(18時~22時)、早朝(6時~8時) | 2,100円 | 複 | ||
| 深夜(22時~6時) | 4,200円 | ||||
| 特別地域訪問看護加算 | 通常の経路・方法での訪問で、片道1 時間以上を要する場合 | 基本療養費の50/100増し | 複 | ||
| 訪問看護管理療養費の加算 | |||||
| 24時間対応体制加算 | 月1回 | 看護業務の負担軽減の取り組みを行っている場合NEW | 6,800円 | 1 | |
| 上記以外の場合場合NEW | 6,520円 | ||||
| 特別管理加算 | 月1回 | 重症度等の高い利用者の場合 | 5,000円 | 複 | |
| 上記以外の場合 | 2,500円 | ||||
| 退院時共同指導加算 | 月1回か月2回 | 8,000円 | 1 *2 | ||
| 特別管理指導加算 | 退院時共同指導加算に上乗せ、1回に限り | 2,000円 | |||
| 退院支援指導加算 | 1回 | 6,000円 | 1 | ||
| 長時間にわたる療養上の指導を行った場合 | 8,400円 | ||||
| 在宅患者連携指導加算 | 月1回 | 3,000円 | 複 | ||
| 在宅患者緊急時等カンファレンス加算 | 月2回 | 2,000円 | 複 | ||
| 精神科重症患者支援管理連携加算 | 月1回 | 8,400円もしくは5,800円 | 1 | ||
| 看護・介護職員連携強化加算 | 月1回 | 2,500円 | 1 | ||
| 専門管理加算 | 月1回 | 2,500円 | 複 | ||
| 訪問看護医療DX情報活用加算NEW | 月1回 | 50円 | |||
| その他の療養費の加算 | |||||
| 遠隔死亡診断補助加算 | 1回 | 1,500円 | 1 | ||
*2:厚生労働大臣が定める別表七、八の利用者に対し、複数日であれば1人の利用者につき月2回まで算定可能であり、それぞれを2カ所のステーションで1回ずつ算定可
精神科訪問看護の加算
精神科訪問看護の加算においては、訪問看護療養費の加算とほとんど同じです。
≫違いについてはこちら:精神科訪問看護のまるわかり算定ガイド
訪問看護サービス利用料金の目安
医療保険による訪問看護のサービス利用料金は、訪問看護療養費(4つの療養費と加算)の合計に、利用者の自己負担割合を乗じて計算します。
これに加えて、交通費や衛生材料などを実費負担で請求できます。また、死後の処置代も自費負担になります。
利用者や家族からの求めに応じて適切に説明できるよう、訪問看護サービスの料金体系を理解しておくことが大切です。
自己負担割合
自己負担割合は以下の表のとおりです。

・70歳以上75歳未満は原則2割負担で、現役並み所得がある方は3割負担
・75歳以上の後期高齢者は原則1割、一定以上の所得がある場合は2割または3割負担
75歳以上で2割負担となる「一定以上所得」は、課税所得が28万円以上(年金収入+その他の合計所得金額が 単身約200万円以上、複数320万円以上)の方です。これは後期高齢者全体の2割ほどにあたります。
サービス利用料の目安
例① 末期がん、月8回(週2回)利用。24時間対応体制加算と特別管理加算Ⅰを算定。
| 1割負担 | 2割負担 | 3割負担 | |
| 訪問看護基本療養費 | 555円×8 | 1,110円×8 | 1,665円×8 |
| 訪問看護管理療養費(月の初回) | 744円×1 | 1,488円×1 | 2220円×1 |
| 訪問看護管理療養費(月の初回以降) | 300円×7 | 600円×7 | 890円×7 |
| 24時間対応体制加算 | 640円 | 1,280円 | 1,920円 |
| 特別管理加算Ⅰ | 500円 | 1,000円 | 1,500円 |
| 1カ月の利用料の合計 | 7,784円 | 16,848円 | 25,190円 |
このように、週に2回の利用で1カ月8,000円から25,000円ほどです。
例② 介護保険利用者、状態の急性増悪で特別指示書交付。2週間で10回利用(緊急訪問2回、うち1回は夜間訪問含む)。24時間対応体制加算算定。
| 1割負担 | 2割負担 | 3割負担 | |
| 訪問看護基本療養費 | 555円×6+655円×4 | 1,110円×6+1,310円×4 | 1,665円×6+1,965円×4 |
| 訪問看護管理療養費(月の初回) | 744円×1 | 1,488円×1 | 2,220円×1 |
| 訪問看護管理療養費(月の初回以降) | 300円×9 | 600円×9 | 890円×9 |
| 緊急訪問看護加算 | 265円×2 | 530円×2 | 795円×2 |
| 夜間・早朝訪問看護加算 | 210円×1 | 420円×1 | 630円×1 |
| 24時間対応体制加算 | 640円 | 1,280円 | 1,920円 |
| 14日の利用料の合計 | 10,744円 | 21,548円 | 32,220円 |
感染症などで症状が悪化し一時的に頻回な訪問が必要と主治医が判断した場合は、特別指示書(有効期限14日間)が交付され、週に4回以上の訪問が可能になります。
この例の場合、特別指示期間の利用料は10,000円から32,000円ほどです。
≫関連記事:管理者必見!訪問看護における特別指示書(特別訪問看護指示書)の医療保険での役割を解説
利用料の軽減制度
医療費にはさまざまな軽減制度があります。
以下に代表的な2つを紹介します。
- 高額療養費制度
高額療養費制度は、1カ月(月の1日~末日)に支払った医療費が自己負担の上限額を超えた場合に、その超えた金額が支給される制度です。
自己負担の上限額は、年齢や所得に応じて定められています。
![]() 「オンライン資格確認システム」にて健康保険証またはマイナンバーカードで本人確認ができれば、自動的に医療機関等での支払額を自己負担の上限額までとすることができるようになりました。
「オンライン資格確認システム」にて健康保険証またはマイナンバーカードで本人確認ができれば、自動的に医療機関等での支払額を自己負担の上限額までとすることができるようになりました。
70歳以上で2割負担の方では、訪問看護の利用料と訪問看護利用料だけでなく外来診療費、薬代などを含め1カ月に18,000円以上(世帯ごと)となる場合はこの高額療養費制度を利用し負担額を少なくすることができます(入院費は除く)。
例えば上記①の例では、月8回の利用では約17,000円の負担であり、月9回の利用になると18,000円を超えます。そのため、月9回以上の利用で金額的な負担を軽減することができます。
3割負担である70歳未満での上限額は、非課税世帯(60代では2割ほど)で35,400円、平均的な収入のある方では57,600円です。(参考:厚生労働省|2021年国民生活基礎調査)
上の例①の場合、週5回(月20回)の訪問で58,250円です。症状が悪化していく中で金額的な負担を心配する利用者や家族のケースもみられるでしょう。概要を説明できるよう、目安にしてください。
なお、高額療養費制度は世帯によって限度額が変わってきますので、詳しくは利用者による医療保険者への確認が必要です。
- 高額医療・高額介護合算療養費制度
高額医療・高額介護合算療養費制度は、世帯ごとの年間の介護費と医療費の合算が自己負担限度額を超えた場合に超過分の料金が戻ってくる制度です。
月ごとに自己負担額を軽減できる「高額療養費制度」と「高額介護サービス費制度」を利用してもなお負担が重いときに、年ごとに自己負担額を軽減できる制度となります。
限度額の例として後期高齢者、非課税世帯のご夫婦では、二人分の医療保険と介護保険の負担額を合わせて年間31万円です。
利用にあたっては、まずは利用者が介護保険者である市区町村に申請書を提出します。その後自己負担額証明書を市区町村から受け取ったら、今度は健康保険組合などの医療保険者へ支給申請をします。
≫参考:厚生労働省|高額医療・高額介護合算療養費制度について
介護保険と医療保険の訪問看護加算の違い|
医療保険と介護保険の加算には共通のものもありますが、種類や算定要件、金額(単位数)などが異なるものが多いです。
ややこしく感じる加算ですが、そもそも医療保険は、別表7・8、特別指示書など医療的ニーズの高い方が対象であるという観点でみると、違いはそう難しくありません。
ここでは間違えやすい、複数名訪問(看護)加算をご紹介します。

複数名での訪問が必要な場合の、介護保険と医療保険では訪問する職種や回数が違います。
介護保険はケアプランで計画されている必要があるのでご注意ください。
令和6年度診療報酬改定による訪問看護の医療保険加算の変更点

令和6年度の診療報酬改定により新設されたり見直しがなされた加算について解説します。
加算の変更点を十分に確認し、またスタッフ全員で算定要件を理解し、必要に応じて記録を残すことが求められます。
新設された加算
(新設)訪問看護医療DX情報活用加算 NEW
新たに「訪問看護医療DX情報活用加算」が新設されました。
この加算は、訪問看護ステーションが利用者の情報をICTを活用して管理・共有し、質の高いサービス提供につなげた場合に算定できます。
見直された加算4つ
①緊急訪問看護加算に下位区分、明細書に理由の記載が必要に
月15日目以降という下位区分が新設されました。
また、算定要件に以下が追加されています。
- 利用者またはその家族からの電話等による緊急の求めに応じて、主治医の指示によって訪問看護を実施した場合は、その日時、内容及び、対応状況を訪問看護記録書に記録すること。
- 算定理由を訪問看護療養費明細書に記載すること。
②24時間対応体制加算に業務負担軽減の区分が追加、連絡相談は看護師以外も可能に
24時間対応体制加算では、看護業務の負担軽減のための取り組みを行った場合を評価する区分が新設されました。
また、24時間対応にかかる連絡相談については、一定要件を満たせば、訪問看護ステーションの看護師・保健師以外でも対応可能になっています。
③退院支援指導加算が複数回の合計が90分以上でも算定可能に
退院日の利用者の状態や、訪問看護の提供状況などに応じた評価を充実させる観点から、退院支援指導加算の要件が見直しとなりました。
退院支援指導を要する者が退院する際に、看護師等が長時間の訪問を要する療養上の指導を行った場合の条件が、1回90分以上だけでなく、複数回で90分以上も可と変更されています。
④乳幼児加算が2つの区分に
乳幼児(6歳未満)加算では、区分が2つに分けられました。
訪問看護でよく使用する医療保険の加算5選

特によく使用する主な6つの加算について解説します。
![]() なお、それぞれの加算の詳細について、順次コンテンツをアップしていきます!
なお、それぞれの加算の詳細について、順次コンテンツをアップしていきます!
特別管理加算 (Ⅰ)(Ⅱ ) 5,000円/月 2,500円/月
特別管理加算は、別表8に該当する利用者に対して、訪問看護の実施に関する計画的な管理を行った場合に月1回加算できます。利用者の状態に応じて(I)と(II)に分かれ、どちらか一方のみ算定できます。
![]() 24時間対応体制加算を算定できる体制を整備している必要があります。
24時間対応体制加算を算定できる体制を整備している必要があります。
≫詳しくはコチラ:訪問看護の特別管理加算とは?算定条件やⅠ・Ⅱの違いなど、知っておきたいポイントを解説します!
退院時共同指導加算 8,000円/回
退院時共同指導加算は、保険医療機関または介護老人保健施設もしくは介護医療院に入院中の方に対し、退院にあたって訪問看護ステーションの看護師等が、主治医またはその職員とともに在宅での療養上必要な指導を行い、その内容を文書で提供した場合に加算できます。
入院中から退院後の療養について、病院の医師や看護師等と共同で指導を行い、スムーズな在宅移行を支援するものです。
![]() 本人の同意を得てビデオ通話での参加も可能です。
本人の同意を得てビデオ通話での参加も可能です。
![]() 特別管理加算が算定できる状態の方について、特別管理指導加算(2,000円/回)を上乗せして算定できます。
特別管理加算が算定できる状態の方について、特別管理指導加算(2,000円/回)を上乗せして算定できます。
![]() 医療機関が用意する書類か、訪問看護ステーションが用意する書類のどちらかを必ず利用者に渡します。
医療機関が用意する書類か、訪問看護ステーションが用意する書類のどちらかを必ず利用者に渡します。
24時間対応体制加算
看護業務の負担軽減の取り組みを行っている場合 6,800円/月
それ以外の場合 6,520円/月
24時間対応体制加算は、訪問看護ステーションが24時間の連絡体制と必要時訪問看護ができる体制を整備している場合に算定できます。
利用者やその家族等からの相談に24時間対応できる体制を整えるとともに、必要に応じて緊急訪問や医療機関への連絡を行います。
緊急訪問看護加算
月14日目まで2,650円/日
月15日目以降2,000円/日
緊急訪問看護加算は、利用者や家族の緊急の求めに応じて、主治医の指示に基づき、緊急の訪問看護を行った場合に算定できます。
![]() 24時間対応体制加算または、過去1月以内に訪問看護を実施していない場合は算定できません。
24時間対応体制加算または、過去1月以内に訪問看護を実施していない場合は算定できません。
≫詳しくはコチラ:訪問看護の緊急時加算とは?複雑な医療保険・介護保険の緊急時加算について、わかりやすく解説します!
夜間・早朝訪問看護加算 2,100円/日
深夜訪問看護加算 4,200円/日
夜間・早朝訪問看護加算、深夜訪問看護加算は、夜間(午後6時から午後10時まで)または早朝(午前6時から午前8時まで)、深夜(午後10時から午前6時まで)に利用者の求めに応じて訪問看護を行った場合に算定できます。
![]() 緊急訪問看護加算と併用算定が可能です。
緊急訪問看護加算と併用算定が可能です。
医療保険の訪問看護加算を算定するための手続きや注意点

レセプト請求時の注意点
サービス提供月の翌月10日までにレセプトを作成し、審査支払機関に提出する必要があります。
その際、以下の点に注意が必要です。
– 正しい加算を算定しているか
– 算定要件を満たしているか
– 記録は適切に残されているか
算定に届出が必要な加算
訪問看護ステーションが医療保険の加算を算定するためには、事前に届出が必要なものがあります。
届出が必要な加算は以下のとおりです。
-特別管理加算
-専門管理加算
正しい算定のための記録と情報管理
加算を適切に算定するためには、訪問看護の実施状況や利用者の状態等について、正確な記録を残すことが重要です。
また、利用者に関する情報を適切に管理し、必要に応じて主治医や関係機関と共有することが求められます。
以下の加算については、訪問看護記録への記録が加算の条件になっています。
-特別管理加算(点滴実施内容の記録、褥瘡の発生部位や実施したケアの記録)
-退院時共同指導加算(共同指導の内容を記録)
-退院支援指導加算(退院支援指導の内容を記録)
-在宅患者連携指導加算(情報提供日、内容と指導日、指導内容を記録)
-在宅患者緊急時等カンファレンス加算(内容、参加者を記録)
-看護・介護職員連携強化加算(助言や確認の内容について記録)
-特別地域訪問看護加算(毎回訪問に要した時間を記録)
訪問看護ステーションの体制整備と連携
加算の算定には、訪問看護ステーションの体制整備も欠かせません。
例えば、24時間対応体制加算や複数名訪問看護加算を算定するためには、必要な人員を確保し、連絡体制を整えておく必要があります。
また、主治医や医療機関、居宅介護支援事業所などとの連携強化に努めることで、より質の高いサービス提供につながります。
まとめ:医療保険の訪問看護加算を活用した質の高いサービス提供と収益向上

今回は、医療保険の加算について網羅的に解説しました。
訪問看護ステーションの管理者は、加算の種類や算定要件、金額などついて十分に理解し、適切に活用することが求められます。加算の算定にあたっては、正確な記録の作成や多職種との連携など、さまざまな取り組みが必要不可欠です。
とはいえ、隅々まで覚える必要はありません!
その都度確認して、適切に加算を算定すれば大丈夫です。
チーム一丸となって質の高いサービス提供と収益向上を目指していきましょう。
えがおDE看護は”電子カルテ機能”と”レセプト請求機能”に特化して、26年現場の声や複雑な制度に対応し続けているので、訪問看護ステーション業務をお任せできます。
管理者の本来の使命であるステーション運営を通じた「良質な看護サービスの提供」 に当たり前に集中できる毎日を実現します。是非お問い合わせください。
最後までご覧くださりありがとうございました。
関連記事:


















