「別表7と別表8の違いは?」
「医療保険の訪問看護で週4回以上訪問できるのは?」
訪問看護ステーションの運営において、こんな疑問を抱いたことはありませんか?
別表7は、訪問看護における重要なキーワードです。
理解することで、利用者に適切なサービスを提供し、事業所の運営効率を高めることができます。
この記事では、別表7の概要から、利用者の選定方法、関連制度との比較まで、訪問看護ステーションの管理者にとって知っておくべき情報について詳しく解説します。
別表7をマスターして、最適な訪問看護を提供しましょう!
はじめに:訪問看護ステーションの業務効率化と質向上に役立つ「別表7」とは?
訪問看護における別表7の概要:制度の目的と役割を理解する
別表7に該当する疾病をお持ちの方は、必ず医療保険における訪問看護の対象者です。
診療報酬についてさまざまな特例が定められています。
「別表7」とは、正式名称を「特掲(とっけい)診療料の施設基準等別表第七」といいます。訪問診療と訪問看護の診療報酬を規定する20の疾病などが厚生労働省により定められています【厚生労働大臣が定める疾病等】。
なぜ医療保険??
介護保険利用が優先される訪問看護において、なぜ必ず医療保険での訪問看護となる別表7が設けられているのでしょうか。
- 介護保険の上限を他のサービス利用に充てることが可能になる
別表7に該当する疾病は医療依存度が高いため訪問看護による定期的な医療的介入が多くなり、かつ重症度が高く介護サービスの利用も多くなるからです。
もし介護保険での訪問看護利用となると、訪問看護とその他の介護サービスの利用で支給限度額を超えてしまうでしょう。 - 特定医療費受給者証による医療費助成が受けられる
別表7に該当する疾病の多くは、特定医療費受給者証などによる医療費助成があり、月の医療費自己負担額が設定されています。医療的介入の多い訪問看護の費用と、その他の医師の診察や検査・薬などの医療費をまとめて上限額までの自己負担で受けられるため、医療サービスを受けやすくなります。末期の悪性腫瘍に対する公的な医療費助成はありません。

制度を頭につめこむだけでなく、なぜ別表7だと医療保険適用なのかを考えることでよりよいサービスの提供につながりますね。
≫関連記事:【保存版】訪問看護で医療保険が使える条件は?介護保険との違いを徹底解説!
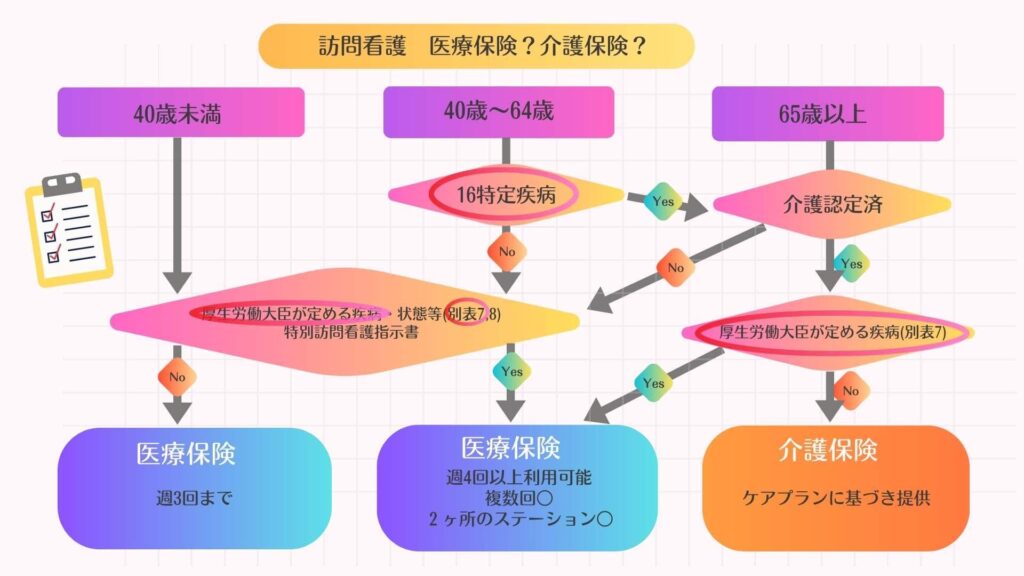
別表7の対象となる疾患・状態:16特定疾病と別表7疾病の違いを明確に‼

医療保険と介護保険のどちらが適用となるかを決定する条件の中に、以下の別表7と16特定疾病があります(下のフローチャート赤枠部分)。
●別表7の疾病等
厚生労働大臣が定める医療保険による訪問看護が受けられる疾病
⇒通常は介護保険が優先される65歳以上の介護保険第1号被保険者や、16特定疾病に該当し介護保険適用となった介護保険第2号被保険者も、別表7の疾病に該当する場合は医療保険が適用となります。
●16特定疾病
40歳以上65歳未満の介護保険第2号被保険者も介護保険による訪問看護を受けられる疾病
⇒通常は介護保険が適用できない64歳未満の第2号被保険者の疾病でも、その疾病が16特定疾病に該当する場合は、例外的に介護保険が適用となります。
別表7の疾病等と16特定疾病一覧は以下のとおりです。
| 厚生労働大臣が定める疾病等(別表7) |
| ・末期の悪性腫瘍 ・多発性硬化症 ・重症筋無力症 ・スモン ・筋萎縮性側索硬化症 ・脊髄小脳変性症 ・ハンチントン病 ・進行性筋ジストロフィー症 ・パーキンソン病関連疾患 ・進行性核上性麻痺 ・大脳皮質基底核変性症 ・パーキンソン病(ホーエン・ヤールの重症度分類がステージ三以上であって生活機能障害度がⅡ度又はⅢ度のものに限る。) ・多系統萎縮症 ・線条体黒質変性症 ・オリーブ橋小脳萎縮症 ・シャイ・ドレーガー症候群 ・プリオン病 ・亜急性硬化性全脳炎 ・ライソゾーム病 ・副腎白質ジストロフィー ・脊髄性筋萎縮症 ・球脊髄性筋萎縮症 ・慢性炎症性脱髄性多発神経炎 ・後天性免疫不全症候群 ・頸髄損傷 ・人工呼吸器を使用している状態 |
| 16特定疾病 |
| ・末期がん ・関節リウマチ ・筋萎縮性側索硬化症(ALS) ・後縦靱帯骨化症 ・骨折を伴う骨粗鬆症 ・初老期における認知症 ・進行性核上性麻痺・大脳皮質基底核変性症及びパーキンソン病(パーキンソン病関連疾患) ・脊髄小脳変性症 ・脊柱管狭窄症 ・早老症 ・多系統萎縮症(MSA) ・糖尿病性神経障害・糖尿病性腎症及び糖尿病性網膜症 ・脳血管疾患 ・閉塞性動脈硬化症(ASO) ・慢性閉塞性肺疾患(COPD) ・両側の膝関節又は股関節に著しい変形を伴う変形性関節症 |
| 16特定疾病の定義: ・心身の病的加齢現象と医学的な関係があると考えられる疾病 ・加齢とともに生じる心身の変化が原因で、要介護状態を引き起こすような心身の障害をもたらすと認められる疾病 |
緑色の文字…16特定疾病と別表7で共通する疾病です。医療保険が適用されます。
青色の文字…16特定疾病にはあるが別表7にはない疾病ですので、介護保険が適用される疾病です。

16特定疾病でも必ずしも介護保険が適用されるわけではないのですね。
別表7に基づく訪問看護の8つの特例

別表7の疾病をお持ちの方への訪問看護には、次のような特例があります。
①適用保険:必ず医療保険
要介護認定を受けている方への訪問看護でも、必ず医療保険適用となります。
②週の回数制限:週4回以上
週に4日以上の訪問看護が可能になります。
③複数のステーションからの訪問::3カ所まで
最多で3カ所の訪問看護ステーションが訪問看護を行えます。
④1日の回数制限:1日に複数回の訪問
主治医が複数回の訪問看護が必要であると認め指示を出している場合、1日に複数回の訪問を行うことができます。
1日2回もしくは3回以上の場合、難病等複数回訪問加算を算定できます。
⑤複数名での訪問
複数名訪問看護加算を算定できます。
⑥外泊時の訪問
医療機関からの外泊時の訪問看護基本療養費Ⅲの算定が可能です。
⑦退院日の訪問
退院日に訪問看護に入ることができ、退院支援指導加算を算定できます。
⑧退院時共同指導加算
1回の退院につき2回まで算定できます。

原則として1日1回、週3日までの医療保険の訪問看護ですが、必要に応じて1日に複数回や、週に4日以上受けられるようになるんですね。
別表7と別表8の違い:それぞれの役割と特例を明確に理解

別表8の状態とは?
別表7は厚生労働大臣が定める「疾病等」であるのに対して、
別表8には厚生労働大臣が定める「状態等」が記載されています。
別表8は以下のとおりで、特別な管理を必要とする状態にある方が該当します。
| 厚生労働大臣が定める状態等(別表8) |
1.以下の状態にある者 ・在宅麻薬等注射指導管理、在宅腫瘍化学療法注射指導管理、在宅強心剤持続投与指導管理、在宅気管切開患者指導管理を受けている状態にある ・気管カニューレもしくは留置カテーテルを使用している状態にある 2.以下の指導管理を受けている状態 ・在宅自己腹膜灌流指導管理 ・在宅血液透析指導管理 ・在宅酸素療法指導管理 ・在宅中心静脈栄養法指導管理 ・在宅成分栄養経管栄養法指導管理 ・在宅自己導尿指導管理 ・在宅人工呼吸指導管理 ・在宅持続陽圧呼吸療法指導管理 ・在宅自己疼痛管理指導管理 ・在宅肺高血圧症患者指導管理 3.人工肛門又は人工膀胱を設置している状態にある者 4.真皮を越える褥瘡の状態にある者 5.在宅患者訪問点滴注射管理指導料を算定している者 |
特別な管理が必要なため、別表8に該当する状態の方にも、以下の表のように訪問回数の制限解除といった特例や、算定できる加算があります。
別表8の状態であっても別表7の疾病等に該当しない限り、原則どおり介護保険が優先されます。
別表8の特例は、医療保険と介護保険でそれぞれ以下のとおりです。
| 医療保険 ①週の回数制限:週4回以上可 ②複数のステーションからの訪問::最多で3カ所まで可 ③1日の回数制限:1日に複数回の訪問、難病等複数回訪問加算 ④複数名での訪問:複数名訪問看護加算 ⑤90分を超える長時間の訪問:週1回まで1回90分超の長時間訪問看護加算 ⑥外泊時の訪問:訪問看護基本療養費Ⅲの算定が可 ⑦退院日の訪問:退院支援指導加算 ⑧退院時共同指導加算:1回の退院につき2回まで算定 |

医療保険では別表7と比較すると、別表7で医療保険が適用になることと、別表8で90分を超える長時間の訪問が可能になること以外の、7項目が共通していますね。
別表7の疾病に該当しても、別表8の状態に該当しない方は、90分を超える長時間の訪問はできないということですね。
| 介護保険 ①90分を超える長時間の訪問 介護保険ではケアプランに含まれていれば回数制限はありません。 ② 特別管理加算 ③退院時共同指導加算 1回の退院につき2回まで算定可 ④退院日の訪問可 ⑤気管カニューレを使用している状態、真皮を超える褥瘡の状態の場合 特別訪問看護指示書の交付を月に2回受けることができます。 |

介護保険では、そもそもケアプランに含まれていれば、週や日の回数制限、介入する訪問看護ステーションの数、複数名での訪問には、制限が設けられていませんでしたね。
別表7と別表8の特例で共通すること・違い
別表7と別表8では共通する特例も多いことがおわかりになったかと思います。
共通することと違いについて以下にまとめます。
| 別表7・8共通 ・週4回以上の訪問看護 ・2カ所(3カ所)のステーションの併用 ・1日に複数回の訪問看護 ・複数名での訪問看護 ・外泊時の訪問看護(医療保険適用になる) ・退院時の共同指導加算 ・退院日の訪問看護 |
| 別表7のみ ・必ず医療保険適用になる |
| 別表8のみ ・90分を超える長時間の訪問看護 |

つまり、別表7と8は、対象となる方が両方に該当する場合や、どちらかだけに該当する場合があるということですね。ただ、特例はほとんど同じですね!
特定医療費(指定難病)受給者証との関係:利用者へのメリットと連携方法
【特定医療費(指定難病)受給者証】は、【特定疾患医療受給者証】や【難病受給者証】とも呼ばれています。
厚生労働大臣が指定する病気で、人工透析が必要な慢性腎不全、血友病、血液製剤に起因するHIV感染者が対象となる【特定疾病療養受療証(マル長)】とは異なります。
特定医療費受給者証をお持ちの方でも、別表7に該当しない場合がありますので、指定難病=別表7でないことに注意しましょう。
別表7に該当する疾病の多くは、特定医療受給者証を申請し医療費助成を受けることができます。
別表7に該当する指定難病の方で受給者証を取得されていない場合は、制度をご存じでない方もいらっしゃるかもしれません。難病は進行が避けられません。さらに医療や介護のニーズは増すことが予想されますので、申請して訪問看護の費用も助成を受けられるよう情報提供しましょう。
なお上述のとおり、末期の悪性腫瘍の方に対する公的な医療費助成はありませんので、介入するほど負担金額は大きくなります。高額療養費制度を利用し、所得に合わせて医療費総額の自己負担を減らすことができます。
別表7に基づいた適切な訪問看護計画の立案方法

別表7の疾病をお持ちの方は、心身の負荷が大きく日常生活における様々な困難が伴います。
個々の利用者に合わせた訪問看護計画を策定し、質の高いサービスを提供しましょう。
進行していく中でも、「残された機能を生かしていく」と言う視点で計画を立案することが重要です。
介護サービスの利用も多くなっていくため、多職種との情報共有や連携が重要になってきます。
問題点と計画策定についてポイントを絞ってご紹介します。
内服
確実に内服ができなかったり、薬の作用が切れると動けなくなる不安から医師の指示より多く内服する、といったケースを経験する方もおられるのではないでしょうか?
# 確実に内服ができず、体調が安定しない恐れがある
内服状況の確認に努めます。長くご本人やご家族が管理してこられた場合もあり、信頼関係の構築に努めながら必要に応じて管理を支援する必要があります。
転倒・転落リスク
疾患による運動失調などの症状そのものや、筋力低下による転倒・転落リスクの高い状態が多いです。
# 転倒転落のリスクが高い状態である
訪問看護では清潔ケアに介入しない場合もあるので、転倒や外傷の有無に注意して観察しましょう
内服状況の把握が重要になってきます。
次第に進行していく病状において、環境の整備が必要になってきます。利用者によっては長年疾病とつきあってこられており、環境の変化が大きなストレスとなる場合もありますので、環境整備のタイミングの見極めが重要です。訪問看護は医療保険での介入ですが、ケアマネージャーと密に連絡をとり、必要時福祉用具の相談や提案を行っていき、環境整備に努めます。
段階に応じてリハビリを実施します。
褥瘡リスク
臥床時間や、車椅子などで同一体位でいる時間が長くなり、褥瘡発生のリスクが高まります。
#褥瘡発生のリスクが高い状態である
嚥下機能や胃腸機能の低下で栄養状態が不良になりやすいため、褥創が発生すると、なかなか治癒しないこともあります。ご自宅での生活スタイルを大切にしながらも褥瘡予防に努め、指導していく必要があります。
誤嚥性肺炎リスク
嚥下障害は、運動障害への介入に比べると、在宅において言語聴覚士が介入できる体制不足などの背景があり、看護職が意識して介入する必要があります。
#誤嚥性肺炎のリスクが高い状態である
口腔ケアをしっかり行える環境を整える必要があります。
可能であれば呼吸リハビリテーションなどを多職種で連携し介入しましょう。
排尿障害・排便障害
難病患者の排尿・排便障害は排泄機能自体の障害に加えて,下肢機能の低下や姿勢保持困難、認知症や意識障害などが複雑に絡み合っているため、利用者の排泄の自立が難しい場合が多いです、
#排尿障害があり、尿失禁の回数が増えている
#排便障害により排便が困難で、便秘による苦痛が生じる恐れがある
個々に合わせた具体的な目標・計画を立て、多職種と連携して介入し排泄環境を整えていくことが重要です。
別表7に関する最新インフォメーション

別表7に基づいた請求業務:スムーズな請求業務とレセプト返戻回避
別表7および8に該当する疾患や状態がある場合や、特別管理加算を算定する場合には、レセプトに記載する必要があります。
医療保険の訪問看護費の請求では、心身の状態を記載します。
このように訪問看護指示書に基づいて請求書に記載する際に、不足や内容に誤りがある場合には返戻になることがあるので注意が必要です。
しっかりと指示書を確認し、疾病や状態と照らし合わせましょう。
別表7に関する最新情報:R6年診療報酬改定による影響と訪問看護ステーションへの対応策
令和6年の診療報酬改定において別表7に関係するのは、【訪問看護管理療養費の見直し】です。
多様化する利用者や地域のニーズに対応するとともに、質の高い効果的なケアが提供されるよう、訪問看護ステーションの機能強化を図る観点から、訪問看護管理療養費の要件および評価が見直されました。
医療保険での月2日目以降の訪問に算定する、これまで1種類しかなかった訪問看護管理療養費が、利用者の状態に応じて2つの区分に分けられました。
| 2023年5月まで 訪問看護管理療養費 3,000円/日 | ⇒ | 2024年6月以降 訪問看護管理療養費1 3,000円/日 訪問看護管理療養費2 2,500円/日 |
訪問看護管理療養費1の算定要件
下の①を満たし、かつ②・③のいずれかを満たす場合。
①訪問看護の利用者のうち、同一建物居住者である者の占める割合が7割未満であること
②別表7もしくは別表8に該当する利用者について相当な実績を有すること
③精神科訪問看護基本療養費を算定する利用者のうち、GAF尺度による評定が40以下の利用者の数が月に5人以上であること。
訪問看護管理療養費2の算定要件
下の①および②に該当する場合。
①訪問看護の利用者のうち、同一建物居住者である者の占める割合が7割未満であること
②訪問看護管理療養費1の算定要件の①と②に該当しないこと。
経過措置
令和6年3月31日時点で訪問看護を行っている事業所については、令和6年9月30日までは経過措置として、管理療養費1の基準を満たしているとみなされます。

重症度の高い方への訪問実績に応じて評価される形に変わりましたね。自身のスキルアップと質の高い訪問看護提供が求められているのがわかります。
別表7〇✖クイズ!

1問目「別表7の場合、介護保険を使えない??」
答え⇒〇
別表7の疾病等に該当する場合、必ず医療保険での訪問看護となります。
2問目「要介護でもパーキンソン病は別表7だから医療保険を適用する??」
答え⇒△
がんとパーキンソン病は進行度合によっては医療保険か介護保険かが変わります。
3問目「要介護でも別表8に当てはまるから医療保険??」
答え⇒✖
別表8に該当するだけでは医療保険かどうかは決まりません。
別表7にも該当するか、特別指示書が出ている場合は医療保険になります。それ以外は介護保険が適用となります。
まとめ:別表7をマスターして、訪問看護ステーションの業務効率化と質向上を実現

今回は別表7や関連する制度について解説しました。
医療ニーズが高く特別な管理が必要であるため、時間や回数の制限なく訪問看護を行える特例があることがおわかりになったと思います。
理解を深め、訪問看護ステーションの経営にお役立てください。
えがおDE看護は”電子カルテ機能”と”レセプト請求機能”に特化して、26年現場の声や複雑な制度に対応し続けているので、訪問看護ステーション業務をお任せできます。
管理者の本来の使命であるステーション運営を通じた「良質な看護サービスの提供」 に当たり前に集中できる毎日を実現します。是非お問い合わせください。
最後までご覧くださりありがとうございました。
関連する記事:













