「特別管理加算の算定要件は?」
「特別管理加算IとIIってどう違うの?」
「特別管理加算は具体的にどんな状況で取れるの?」
医療依存度が高い利用者に特別な管理を行う場合に算定できる特別管理加算。
訪問看護利用者の医療的ニーズは年々高まっており、加算を算定する状況も増えていくことが予想されます。
今回は、特別管理加算の算定要件や、IとIIの違い、医療保険と介護保険での違いのポイントなどをわかりやすく解説します。
ぜひ最後まで読んで、地域に必要とされる訪問看護ステーション経営のためにも、知識を深めてください。
訪問看護の特別管理加算とは?
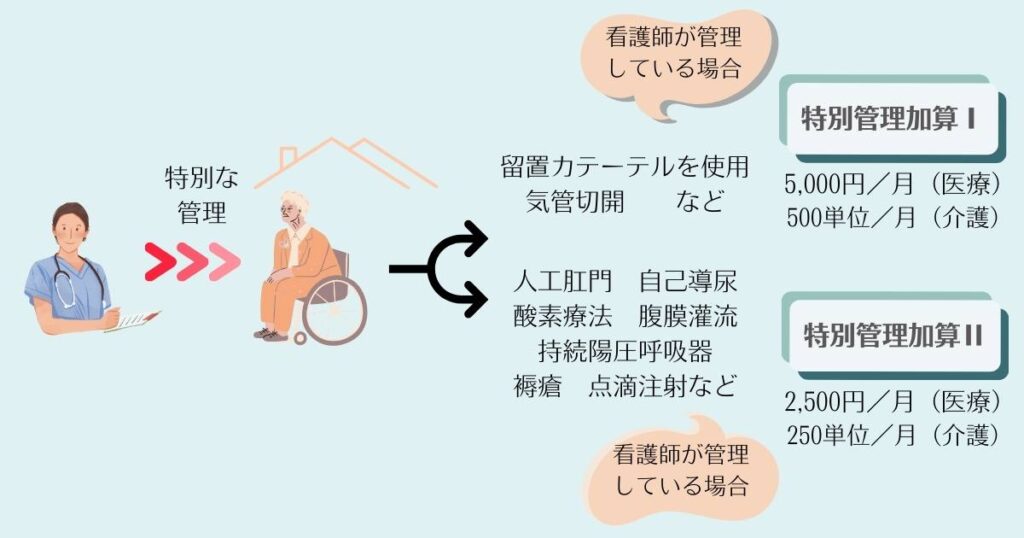
特別管理加算は、訪問看護に関し、特別な管理を必要とする利用者に対して、訪問看護の実施に関する計画的な管理を行った場合に月1回加算できます。利用者の状態に応じて(I)と(II)に分かれます。
特別管理加算は医療保険と介護保険の両方にあり、算定要件や対象者はほぼ同じで、医療と介護で共通する部分が多い加算です。
特別管理加算IとII両方の算定はできません。対象がIにもIIにも該当する場合はIを優先して算定します。
介護保険における特別管理加算は、支給限度基準額には含まれない加算です。
特別管理加算の算定状況
特別管理加算を算定している訪問看護ステーションは、特別管理加算Iが69.8%、IIが68.9%と、7割近くのステーションで算定しています。(出典:R2厚生労働省「訪問看護の報酬・基準について(検討の方向性)」)
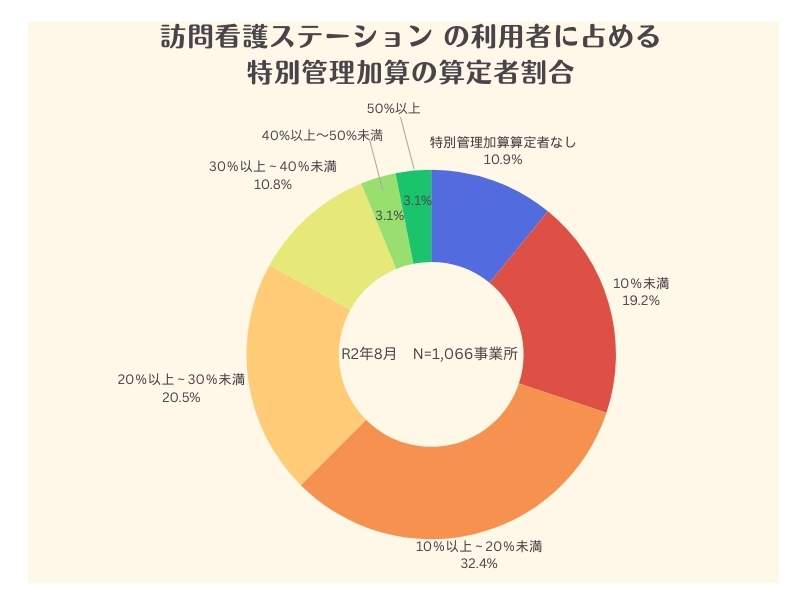
上記の資料中の厚生労働省のアンケートによる「訪問看護ステーションの利用者に占める特別管理加算算定者の割合」は、以下のグラフのとおりです。
利用者数の1割から3割に特別管理加算を算定しているステーションが約半数であることがわかります。
特別管理加算の、医療保険と介護保険で異なる点2つ
医療保険でも介護保険でも、算定要件や対象者はだいたい同じである特別管理加算ですが、全てが共通するわけではないので注意が必要です。
①2カ所以上の事業所からの訪問看護を提供している場合
複数事業所が共同して介入している場合、医療保険と介護保険で算定方法が異なります。
| 医療⇒複数の訪問看護ステーションが関わっている場合、全てのステーションで算定可能 |
| 介護⇒1カ所の事業所に限り算定できる。2カ所以上の事業所から訪問看護を提供している場合には、その分配は事業所相互の合議に委ねられる |

介護保険では、どの事業所が特別管理加算を算定するのか事前に話し合っておく必要がありますね。月に1回の算定なので、1カ所の事業所が加算を請求した後に、事業所間で協議して、各事業所の特別管理にかかる業務の比重に応じて請求を按分することになるのですね。今月はこの事業所で来月は別の事業所というように分けることも考えられますね。
②体制
常時対応できる体制の要件が医療保険と介護保険で異なります。
| 医療⇒24時間対応体制加算の届け出が必須 24時間対応体制加算を算定できる体制を整備している必要があります。 |
| 介護⇒常時対応できる体制 緊急時訪問看護加算の届け出は算定要件ではありませんが、電話などで看護に関する意見を受けた場合に、常時対応できる体制を整備していることが望ましいとされています。 |

医療保険での特別管理加算では、24時間対応体制加算を届け出ていることが算定要件となっているのですね。
≫【保存版】訪問看護で医療保険が使える条件は?介護保険との違いを徹底解説!
特別管理加算を申請する手続きとポイント

医療保険と介護保険それぞれの特別管理加算の届出について解説します。
特別管理加算の申請【医療保険】
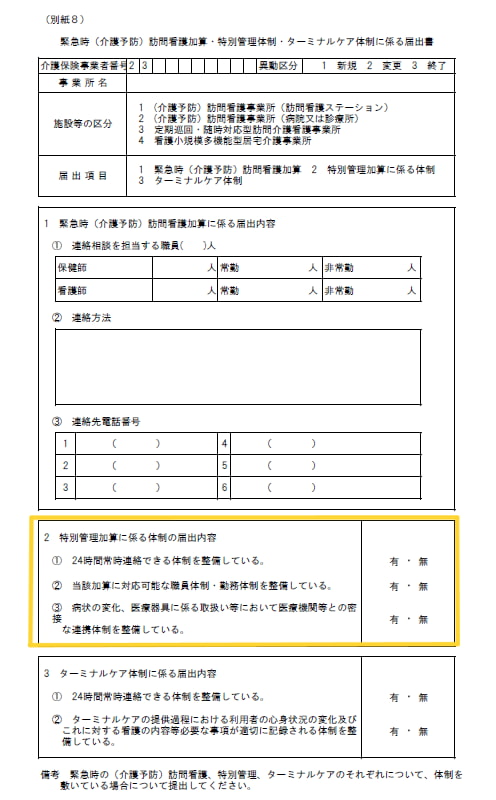
医療保険における特別管理加算の届出は、訪問看護ステーションが所在する府県を管轄する地方厚生局(支局)に申請します。
届出様式は近畿厚生局によれば以下のとおりです。
特別管理加算単独の届出は認められず、24時間対応体制加算の届出が必須とされています。
特別管理加算に対応可能な職員体制・勤務体制の構築、病状の変化、医療機器に関する取扱いなどで医療機関などとの緊密な連携体制を整備していることが求められています。

特別管理加算の申請【介護保険】
介護保険における特別管理加算の届け出は、訪問看護ステーションが所在地の都道府県や市町村の高齢福祉課や福祉局などに申請します。
前月の15日までに届出することで、翌月から加算が算定できます。
届出様式は、愛知県を例に以下のとおりです。
緊急時訪問看護加算の届け出は算定要件ではありませんが、常時連絡できる体制の整備が求められています。
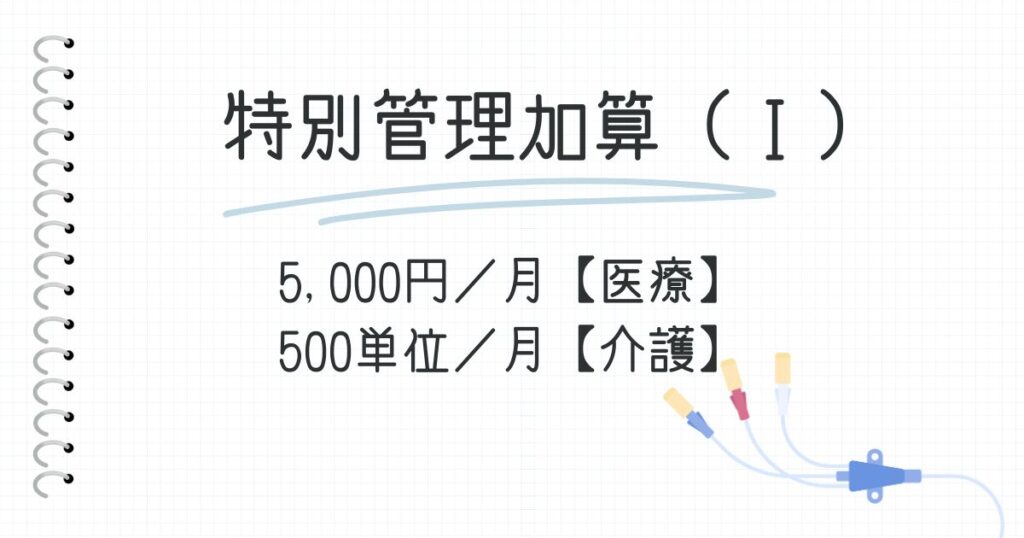
特別管理加算(I) 5,000円/月【医療】 500単位/月【介護】
ここからは、特別管理加算IとIIの違いとなる、算定要件や対象者について解説します。
いずれも医療保険と介護保険でほぼ共通します。
特別管理加算Iは、以下の4つの条件に該当する対象者に対して算定できます。
| 特別管理加算I 1.在宅悪性腫瘍等患者指導管理を受けている状態にあるもの 2.在宅気管切開患者指導管理を受けている状態にあるもの 3.気管カニューレを使用している状態にあるもの 4.留置カテーテル(胃管、腎ろうカテーテル、膀胱留置カテーテルなど)を使用している状態にあるもの |
特別管理加算Iを算定する対象の利用者は、IIよりも重症度の高い管理が必要です。
これらに該当する医療的管理に対し、計画的な看護を行う必要があります。
訪問看護計画書に盛り込み、看護の実施および評価を行いましょう。
1.在宅悪性腫瘍等患者指導管理を受けている状態
〇〇指導管理とは、医療機関が算定する加算です。
在宅悪性腫瘍等患者指導管理は、在宅での鎮痛療法または悪性腫瘍の化学療法を行っている末期の患者(入院中以外)に対する、医療機関による指導管理です。
末期の悪性腫瘍や筋萎縮性側索硬化症、もしくは筋ジストロフィーの患者で、持続性の疼痛があり鎮痛剤の経口投与では疼痛が改善しないため注射による鎮痛剤投与が必要なもの、または注射による抗悪性腫瘍剤の投与が必要なものが、在宅において鎮痛療法または化学療法を自ら実施している状態です。
鎮痛療法とは、注射、または携帯型ディスポーザブル注入ポンプ、PCAポンプなどの輸液ポンプを用いて薬剤を注入する療法です。
末期がんでの疼痛コントロールを行っていても経口投与や貼付剤、座薬での医療用麻薬の使用では、在宅悪性腫瘍等患者指導管理料は算定できません。
訪問看護においては、疼痛の適切な管理を通じて利用者が最期まで尊厳をもって生活し、望ましいQOLを維持できるようサポートすることが重要です。
PCAポンプなどで疼痛をコントロールし、効果的な薬物投与について利用者が自己管理できるよう、看護計画を策定・実践し、支援していくことが求められます。
2.在宅気管切開患者指導管理を受けている状態(永久気管孔含む)
在宅気管切開患者指導管理は、気管切開を行った患者のうち、安定した病態にある退院患者について、在宅において実施する気管切開に関する医療機関による指導管理のことを指します。
永久気管孔の場合も含まれます。
神経難病、長期の意識障害、COPD(慢性閉塞性肺疾患)、重度の脳血管障害の後遺症などにより気管切開と気管カニューレを装着し、在宅療養される方は増えています。
訪問看護における気管カニューレの管理は、利用者の生命に関わる重要な役割を担います。
気管切開が必要な利用者とその家族にとって、正しい知識と適切なサポートが提供されることは、在宅療養の継続に欠かせません。
利用者の個別のニーズに合わせたケア計画の策定と、継続的なフォローアップが、在宅療養の質を向上させ、利用者が自宅で安心して暮らすために不可欠です。
3.気管カニューレを使用している状態
気管切開後の気道確保や気道分泌物の吸引のために気管カニューレを使用している状態です。
4.留置カテーテルを使用している状態
留置カテーテルとは、チューブ・カテーテル・ドレーン・カニューレ・胃ろうなどが該当しますが、留置しているだけでは算定できません(計画的に管理している必要があります)。
留置カテーテルに含まれるもの
特別管理加算Iの「留置カテーテルを使用している状態」の留置カテーテルには以下のようなものがあります。
| 胃チューブ留置(経鼻・胃ろう) ・挿入されていれば算定することができますが、訪問看護計画書への反映と経過記録への記載が必要です。 ・胃ろうや経鼻経管の留置をしている方で、家族が注入を行っていたとしても挿入部のケアや皮膚トラブルの観察をしっかりと行うことで算定が可能です。 |
| PTCD など(種々ドレーンなどの留置) 腹膜透析 膀胱留置カテーテル ・これらの留置カテーテルについても、排液の性状、量などの観察、薬剤の注入、水分バランスの計測等計画的な管理を行う場合は算定できます。 |
| 輸液ポート 数日間継続的に行っている、留置針による点滴等 ・持続的に点滴を行う場合や、サーフローを留置して管理する場合には算定できます(サーフロー針を使用しても毎回抜針する場合は含まれません)。 |
単に留置しているだけではNO×
特別管理加算Iの「留置カテーテルを使用している状態」は、計画的な管理がされているときに算定ができます。
排液の性状や水分バランスを評価していたり、胃瘻から薬剤を注入する場合も、計画的な管理がされているとみなされます。
カテーテルの留置に伴う異常やトラブルの早期発見、本人や家族への指導も計画的な管理に含まれます。
輸液ポートが留置されていても、在宅で薬剤注入などが行われていない場合、特別管理加算は適用されません。

「主に体に管が入っていれば特別管理加算I」と覚えると覚えやすいですね。
特別管理加算(II) 2,500円/月【医療】 250単位/月【介護】

次に、特別管理加算IIの算定要件や対象者について解説します。
特別管理加算IIは、以下の条件に該当する対象者に対して算定できます。
| 特別管理加算II 1.以下のいずれかを受けている状態にある者 ⒜在宅自己腹膜灌流指導管理 ⒝在宅血液透析指導管理 ⒞在宅酸素療法指導管理 ⒟在宅中心静脈栄養法指導管理 ⒠在宅成分栄養経管栄養法指導管理 ⒡在宅自己導尿指導管理 ⒢在宅人工呼吸指導管理 ⒣在宅持続要圧呼吸療法指導管理 ⒤在宅自己疼痛管理指導管理 ⒥在宅肺高血圧症患者指導管理 2.人工肛門また人工膀胱を造設している状態 3.真皮を越える褥瘡の状態 4.【医療】在宅患者訪問点滴注射管理指導料を算定している者 【介護】点滴注射を週3回以上行う必要があると認められる状態 |
1.以下の指導管理を受けている状態
以下の指導管理を医療機関で受けている状態であることが算定要件となっています。
⒜在宅自己腹膜灌流指導管理
在宅自己腹膜灌流(CAPD: Continuous Ambulatory Peritoneal Dialysis)の指導管理は、利用者が自宅で行う腹膜透析のプロセスを指導し注液量、排液量、除水量、体重、血圧、体温等の状態のモニタリングをしている場合です。
⒝在宅血液透析指導管理
在宅血液透析とは「維持血液透析を必要とし、かつ安定した病状にあるものについて、在宅で実施する血液透析療法をいう」と明記されています。
通院し透析を受けているケースは該当しません。
⒞在宅酸素療法指導管理
在宅において酸素供給機器を導入し、HOTを行っている利用者に対して、指導や機器の管理が行われている場合です。
訪問看護指示書には使用機器、ガス流量、吸入時間などが記述されていることが望ましいです。
緊急時の連絡方法などを機器にも掲示し、利用者に説明を行う必要があります。
なお、酸素を月に1度も使用しなかった場合は算定できません。
⒟在宅中心静脈栄養法指導管理
対象は「原因疾患に関わらず、中心静脈栄養以外で栄養維持が困難なもので、当該療法を行うことが必要であると医師が認めたもの」となっています。製剤などについては指定はありません。
⒠在宅成分栄養経管栄養法指導管理
在宅成分栄養経管栄養とは経口摂取ができないもしくは著しく困難な患者さんに対して、栄養維持のために主として栄養素の成分の明らかなものを経管にて投与した場合のみであり、単なる流動食や一部栄養素の成分が明らかなものは該当しません。
人工栄養剤の処方が必要となります。人工栄養剤で要件を満たす商品は現状「エレンタール」「エレンタールP」「ツインライン」のみとされています。
算定をする際は栄養法に関しての指導管理を行うことが重要となり、投与内容や指導内容を記録に残しておく必要があります。
⒡在宅自己導尿指導管理
自己導尿指導管理は在宅患者を対象に自己導尿に関する指導・管理を実施した場合です。
自己導尿の指導は連日の訪問で指導・確認をすることが多いため特別指示書にて介入する場合も多いですが、介護保険でも算定可能です。
⒢在宅人工呼吸指導管理
⒣在宅持続要圧呼吸療法指導管理
在宅人工呼吸指導管理はNPPVを含む人工呼吸器、在宅持続用圧呼吸療法指導管理についてはCPAPを使用している利用者が対象です。
こちらも指示内容が訪問看護指示書に記載され、使用している機器の把握が重要です。指導内容や管理内容は記録に残すようにしましょう。
人工呼吸器を使用している際に気管切開などを行なっている場合は特別管理加算のIが優先となります。
⒤在宅自己疼痛管理指導管理
自己疼痛管理指導管理とは「疼痛除去のために植え込み型脳・脊髄電気刺激装置を植え込んだ後に在宅において自らが送信機を用いて疼痛管理を行っている難治性慢性疼痛の患者に対して指導管理を行うこと」と明記されています。
内服薬などにて疼痛コントロールをしているケースは該当しません。
⒥在宅肺高血圧症患者指導管理
肺高血圧症の患者であって、入院中の患者を除く者に対して、プロスタグランジンI2製剤の投与などに関する医学管理をいいます。
在宅において、肺高血圧症の患者自身が携帯型精密輸液ポンプや携帯型精密ネブライザーを用いてプロスタグランジンI 2製剤を投与する場合に、医師が患者や患者の看護にあたる者に対して方法、注意点、緊急時の措置などに関する指導を行い、医学管理を行う必要があるとされています。
商品名としては、フローラン(注射剤)やベンテイビス(吸入剤)などがあります。
肺動脈性肺高血圧症は、国により難病指定されており、受給者証が交付され医療費の助成を受けることができます。
かなり限定的な疾患のため、該当する頻度は少ないです。
これら9つをよく見てみると、実際には特別管理加算Iと重なるものもあります。
1のCAPDカテーテル留置、4.5の胃管カテーテル留置、7の気管切開・気管カニューレの場合などがIとIIで重複しています。
そのような重複する場合は、特別管理加算Iを優先して算定します。IとII両方の算定はできませんので注意が必要です。
「〇〇指導管理を受けている状態」の解釈
「〇〇指導管理を受けている状態」については、東京都福祉局(介護保険)のホームページに以下のような解釈が記載されています。
| 「特別管理加算(I)(II)の判断基準について」 Q1 算定要件の区分である平成 24 年厚生労働省告示第 95 号第 6 号の『イ』、『ロ』に ある『医科診療報酬点数表に掲げる在宅〇〇指導管理を受けている状態』とは、医療で各指導管理料を算定している状態を指すのか。 それとも、医療での報酬算定の有無に関わらず、利用者がそういった状態であれば良 いのか。 A1 医療の算定の有無に関係なく、利用者の状態で判断する。 」 |
なぜこのような紛らわしい表記になるのかというと、例えば、実際に在宅で自己導尿を行っている患者に対して医療機関が指導管理加算を算定していないような状況(算定漏れや、施設基準の問題などで算定しないこと)もあり得るからだと思われます。

なんだかややこしいですね。しかし、訪問看護では「医療機関で〇〇管理指導を算定できる状態」であれば算定できると解釈できます。
医療機関が算定する診療報酬の加算要件についても調べる必要がありますね。
人工肛門、人工膀胱を設置している状態
人工肛門や人工膀胱の管理を行なっていれば算定が可能です。
膀胱瘻は留置カテーテルとして特別管理加算Iの算定が可能なので間違えないようにしましょう。
真皮を越える褥瘡の状態
①NPUAP分類Ⅲ度またはⅣ度
②DESIGN-R分類D3、D4またはD5
「真皮を超える褥瘡の状態にあるもの」に対して算定する場合は、定期的(週1回以上)に褥瘡の状態の観察、アセスメント、評価(深さ、滲出液、大きさ、炎症・感染、肉芽組織、壊死組織、ポケット)を行い、褥瘡の発生部位や実施したケアについて訪問看護記録に記録し、必要に応じて家族指導も含みます。
【医療】在宅患者訪問点滴注射管理指導料を算定している者
【介護】点滴注射を週3日以上行う必要があると認められる状態
点滴注射については、医療保険と介護保険で表記が少し違いますが、算定要件の内容は同じです。
医師が点滴注射を週3回以上行う必要がある旨の指示を行い、かつ、訪問看護ステーションの看護職員が週3日以上点滴注射を実施している場合に算定できます。
訪問看護ステーションに週3回以上の点滴注射指示が行われる場合、(通常の)訪問看護指示書+特別訪問看護指示書(医療保険、指示期間14日以内、原則月1回発行)もしくは在宅患者訪問点滴注射指示書(指示期間7日以内、月に何回でも発行できる)が発行される必要があり、医療機関においては「在宅患者訪問点滴注射管理指導料」を算定します。
点滴注射終了日には主治医に連絡し、訪問看護記録書に利用者、訪問点滴注射指示書を添付の上、点滴注射の実施内容を記録します。
1週間(指示を行った日から7日間)のうち3日以上看護師が訪問し点滴注射を実施した場合に、3日目が属する月に算定を行います。
特別管理加算のよくあるQ&A

Q 特別管理加算IとIIの同時算定はできますか?
⇒IとIIを両方算定することはできません。
両方該当する場合はIが優先され、5,000円(医療)または500点(介護)を算定します。
なお、途中で医療と介護の保険の種類が変更になった場合も、月1回のルールが適用されます。
Q 週3回の点滴の指示が出たが、受診時には医療機関で点滴を実施するので、受診の週は2回の点滴になるが、特別管理加算の算定ができる?
⇒指示が出た日から7日を1週間として、週3回実施した週が1度でもあれば算定できます。
Q 訪問看護師による間欠的な導尿では特別管理加算は算定できる?
⇒この場合は、留置カテーテルではないのでIに該当せず、また自己導尿の管理指導でもないのでIIにも該当しません。
Q 理学療法士等によるリハビリの訪問看護のみを利用している場合は算定できる?
⇒カテーテルを留置していたり各指導管理を受けている状態であっても、リハビリ職が主に介入している利用者では、看護職による計画的な管理が行われているとは想定されません。そのため一般的には特別管理加算は算定できません。
まとめ ~特別管理加算をきちんととって健全な経営をしたい~

今回は、医療依存度の高い利用者が、訪問看護師による計画的な管理により安心して在宅生活を送ることができるようにするための特別管理加算について解説しました。
加算の要件は複雑ですが、適切に活用し利用者に対して質の高い訪問看護サービスを提供できるようにすることが求められます。
積極的に医療依存度・重症度の高い方を受け入れていくためには、現場のスタッフの意識をすり合わせ、心構えを整えることや、技術力の確保や育成といったマネジメントも必要です。
医療ニーズの高い利用者に質の高いケアを提供することで、ケアマネージャーや医療機関などの信頼を得て、経営の安定にもつながります。
ぜひこの記事を参考にしていただければ幸いです。
えがおDE看護は”電子カルテ機能”と”レセプト請求機能”に特化して、25年現場の声や複雑な制度に対応し続 けているので、訪問看護ステーション業務をお任せできます。
管理者の本来の使命であるステーション運営を通じた「良質な看護サービスの提供」 に当たり前に集中できる 毎日を実現します。是非お問い合わせください。
最後までご覧くださりありがとうございました。


















